Болит пятка. Причины, диагностика и лечение.
- Алексей
Болит пятка... Еще вчера человек утром вставал с улыбкой, а сегодня болит стопа, а на пятке -- колет как иголкой... Что делать? Куда обратиться? Давайте разбираться:
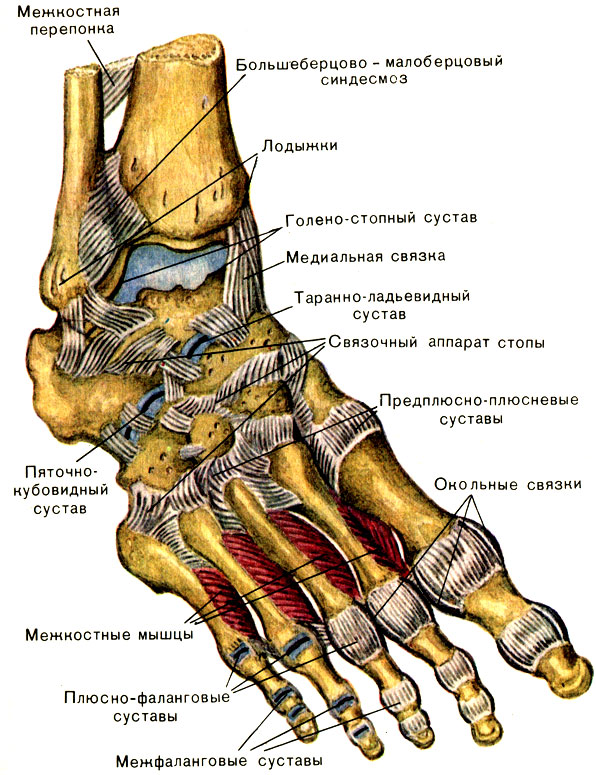
Cтoпa – oчeнь cлoжный oтдeл чeлoвeчecкoгo opгaнизмa, cocтoящий из 26 кocтeй, cвязaнныx ЗЗ cуcтaвaми и укpeплeнными мнoгoчиcлeнными мышцaми, cвязкaми, cуxoжилиями и xpящaми.
На подошвенной поверхности находится хорошо выраженное фасциальное утолщение — подошвенный апоневроз толщиной до 2 мм. Волокна подошвенного апоневроза имеют переднезаднее направление и идут главным образом от пяточного бугра кпереди. Этот апоневроз имеет отростки в виде фиброзных пластинок, которые доходят до костей плюсны.
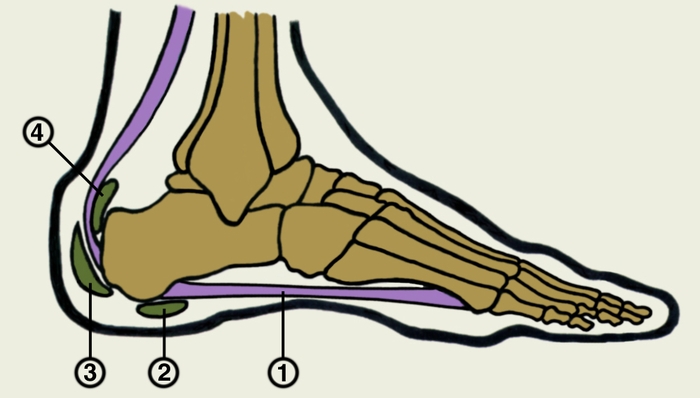
Также на стопе имеется ряд сумок (бурс), естественных полостей в тканях, играющий функцию аммортизаторов при движениях, смягчающих ударную нагрузку на кости стопы при ходьбе, беге, прыжках.
Наиболее частая причина болевого синдрома в стопе (пятке) -- это хроническое воспаление указанных выше анатомических структур стопы: подошвенного (плантарного) апоневроза и сумок (бурс).
Главная причина – это чрезмерная нагрузка здоровой или анатомически измененной стопы (например -- при плоскостопии). Когда человек находится в вертикальном положении, то около половины массы его тела приходится на подошвенную фасцию, а самое большое напряжение приходится на место прикрепления фасции к пяточному бугру. Если нагрузка постоянна, то возможны микронадрывы (они могут затягиваться самостоятельно), но если травматизация происходит постоянно, то развивается воспаление с болевым синдромом.
Иногда в качестве компенсаторной реакции образуются краевые костные разрастания -- энтезопатия места прикрепления подошвенного апоневроза к пяточной кости, которые в народе называют «пяточными шпорами». Костное разрастание (шпора) может быть различных размеров (от нескольких миллиметров до сантиметра).
Нередко плантарный фасциит и бурсит являются не самостоятельными заболеваниями, а представляют собой один из симптомов заболевений других: синдрома Рейтера (хламидиоз), подагры (гиперурикемии), сахарного диабета (стопа Шарко) , болезнь Бехтерева и т.д. Также большое значение имеет вес пациента (больше вес -- больше нагрузка), стиль жизни (занятия спортом, бег, профессиональная нагрузка на ноги, переноска груза).
Жалобы пациентов при данной проблеме крайне разнообразны, но можно выделить некоторые особенности: например, чаще боли возникают по утрам в виде резких ("как на иголку наступил") болей, которые уменьшаются после первых шагов, а затем снова появляются после нагрузки в течение дня, но уже в виде тянущей, ноющей хронической боли; могут быть "прострелы" в виде резких болей, отдающих в пальцы стопы (при вовлечении в воспалительный процесс нервных окончаний вокруг апоневроза) и т.д. Не характерно для плантарного фасциита и подпяточного бурсита онемение стопы и боли, отдающие в другие отделы (в пальцы, в колено).
Для грамотного лечения, прежде всего, нужно знать точный диагноз и этиологию (причину). Существует минимальный набор обследований, необходимых для постановки точного диагноза: во-первых это клинический осмотр врачом ортопедом, сбор анамнеза жизни и заболевания. Уже на этом этапе возможно заподозрить причину болей, но в эпоху доказательной медицины врач должен подтвердить свое мнение инструметальными методами обследования: при подозрении на плоскоскостопие выполняется компьютерная оптическая планстоскопия или барометрия стоп, рентгенограмма стоп стоя в боковой проекции (мы выполняем в центре "Гален" данные обследования). При подозрении на ревматологический процесс (синдром Рейтера, подагру) -- сдается биохимический анализ крови (при обращении в нашу клинику мы отправляем сдавать анализы к нашим партнерам -- лабораторию "Синлаб"). Достаточно много информации дает УЗИ мягких тканей стоп.
 Только после высянения причины заболевания можно приступать к планирвоанию лечения. Традиционно в нашей клинике принято этапное лечение хронического плантарного фасциита и бурсита: на первом этапе назначается этиологическое лечение (т.е. мы, прежде всего, должны ликвидировать причину) -- при подагре снизить уровень мочевой кислоты, при синдроме Рейтера -- ликвидировать источник инфекции, при повышенной нагрузке (например при плоскостопии) -- назначается разгрузочные ортезы (стельки), при этом большую роль мы отводим изготовлению индивидуальных стелек по методике "Формтотикс". Обязательно при сопутствующий проблемах пациент осматривается профильными врачами (ревматолог, невролог эндокринолог и др.). При наличии неврологической составляющей (например при онемении стопы) часто необходимо проведение электронейромиографии (ЭНМГ)
Только после высянения причины заболевания можно приступать к планирвоанию лечения. Традиционно в нашей клинике принято этапное лечение хронического плантарного фасциита и бурсита: на первом этапе назначается этиологическое лечение (т.е. мы, прежде всего, должны ликвидировать причину) -- при подагре снизить уровень мочевой кислоты, при синдроме Рейтера -- ликвидировать источник инфекции, при повышенной нагрузке (например при плоскостопии) -- назначается разгрузочные ортезы (стельки), при этом большую роль мы отводим изготовлению индивидуальных стелек по методике "Формтотикс". Обязательно при сопутствующий проблемах пациент осматривается профильными врачами (ревматолог, невролог эндокринолог и др.). При наличии неврологической составляющей (например при онемении стопы) часто необходимо проведение электронейромиографии (ЭНМГ)
Вторая важная задача лечения -- это лечение симптоматическое: снятие болевого синдрома и уменьшение воспалительного процесса. Это достигается применением препаратов (нестероидные селективные ЦОГ-2 блокаторы), местным леченим (втирание мазей с НПВС, аппликации препаратов противовоспалительного ряда), физиотерапевтическим лечением (ультразвук, лазеромагнитотерапия, ударно-волновая терапия).
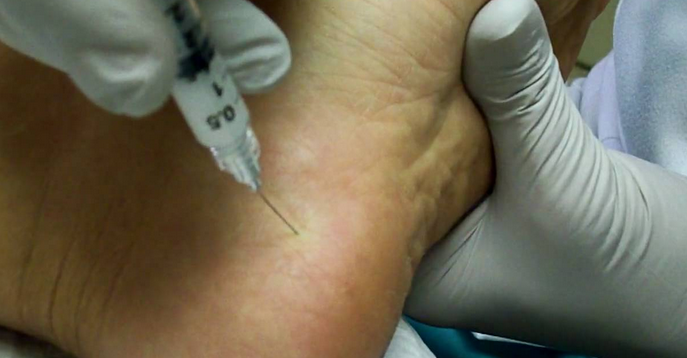
При отсутствии должного эффекта от медикаментозной терапии, следующим этапом , принятым в медицинском ортопедическом центре "Гален", является локальное введение препаратов в зону очага воспаления. Этим создается большая концентрация действующего вещества непосредственно в очаге. В качестве препаратов може выступать как классический глюкокортикостероид пролонгированного действия (кеналог, дипроспан), так и низкомолекулярная гиалуроновая кислота (Гиал-Ин, Гилартен).
Третьим этапом лечения являвется применение глубокой рентгенотерапии, четвертый этап (при отсуствии эффекта от первых трех!!!!) -- оперативное лечение. Также мы практикуем на 1-3 этапе лечения кинезиотейпирование для разгрузки анатомических структур.
 Войти через Яндекс
Войти через Яндекс


